Esto es lo que pasa cuando el coronavirus ataca tu cuerpo

En estos momentos, se han registrado más de 250.000 casos confirmados de COVID-19 y más de 10.000 muertes por esta causa en el mundo. Las noticias nos informan diariamente sobre los efectos visibles que el coronavirus está provocando en las economías, las sociedades, los sistemas sanitarios y las personas afectadas por este diminuto agente infeccioso. Sin embargo, el origen detrás de este gran caos internacional tiene lugar en el mundo de lo invisible al ojo humano, donde solo los microscopios de mayor potencia y diversas técnicas de laboratorio nos permiten ver o detectar al enemigo público número 1: el virus SARS-CoV-2.
¿Cómo este diminuto agente infeccioso, de apenas 125 nanómetros de diámetro y en el limbo entre la vida y la muerte, ha sido capaz de provocar tal gigantesco efecto sobre el mundo? Así actúa el virus para atacar a las personas:
Infección
Todo comienza en el interior del cuerpo humano, cuando el coronavirus entra en contacto con las mucosas de la nariz, de los ojos o de la boca a partir de secreciones respiratorias de una persona infectada o por el contacto con las manos contaminadas por el virus. Es allí, principalmente en las células de la mucosa de las vías respiratorias superiores, donde el virus tiene la oportunidad de introducirse como si fuera un caballo de Troya. La infiltración microscópica ocurre gracias a que este virus ha desarrollado “llaves” específicas (proteínas) que le sirven para abrir las “cerraduras” de estas células humanas y tener vía libre para infiltrarse en ellas. Una de las llaves que utiliza, la proteína S, encaja muy bien con una cerradura, la proteína ACE2, que está presente en la superficie de una gran variedad de células del cuerpo humano.
Incubación
Una vez que el coronavirus ha logrado entrar en las células, este se adueña de las maquinarias celulares para usarlas en su propio beneficio. Obliga a las propias células del cuerpo humano a fabricar millones y millones de copias del virus mediante la síntesis de su ARN (su material genético) y sus proteínas que se ensamblan para crear nuevos virus. Estos nuevos virus salen de las células, destruyéndolas, y se dirigen a las células vecinas para repetir el ciclo indefinidamente.
El virus SARS-CoV-2 es capaz de expandirse y multiplicarse en las células del aparato respiratorio (también en otros tipos de células en menor medida, como las células intestinales), sin que nuestro cuerpo mande señales de alarma durante varios días. Es lo que llamamos el periodo de incubación, el tiempo que pasa desde que se produce el contagio hasta que se desarrollan los síntomas; la calma antes de la tormenta. Este periodo puede ir desde los 2 a los 14 días después de la infección, pero lo más frecuente es que las primeras manifestaciones clínicas ocurran a los 4-5 días. Algunas personas pueden no llegar a manifestar ningún síntoma evidente después de esta etapa, son los casos asintomáticos de COVID-19.
Fase clínica
La expansión del coronavirus por el cuerpo pone en alerta al sistema inmunitario, que responde a través de múltiples y complejos mecanismos para detener su proliferación y atacar a las células infectadas. Es el comienzo de la fase clínica de la enfermedad, donde los síntomas y signos que padece una persona están provocados no solo por la acción del coronavirus, sino también por los sistemas de defensa del cuerpo humano contra este, a través de mecanismos como la inflamación. Los síntomas suelen comenzar en las vías respiratorias superiores y van bajando progresivamente, pasando por los bronquios hasta que, en algunas personas, llega hasta los pulmones.
La enfermedad que provoca el nuevo coronavirus, el COVID-19, puede presentarse clínicamente con unos signos y síntomas muy variados según las características de las personas. Sin embargo, la tos seca (68% de los pacientes afectados), la fiebre (88%) y la dificultad respiratoria (19%) son tres signos clave para sospechar de esta nueva enfermedad. Otros síntomas muy frecuentes, según ha registrado la Organización Mundial de la Salud (OMS), son fatiga general (38%), expectoración (33%), dolor de garganta (14%), dolor de cabeza (14%), dolor muscular o articular (15%), escalofríos (11%), náuseas o vómitos (5%), congestión nasal (5%), diarrea (4%) o expectoración de sangre. Además, múltiples profesionales sanitarios también han observado que algunos afectados pierden el sentido del olfato y del gusto durante varios días. Durante la fase clínica es cuando se produce la liberación máxima de virus por las mucosas respiratorias, aunque esto también puede darse, en menor medida, en una etapa asintomática o en el proceso de recuperación.
En realidad, síntomas como la fiebre o el dolor de cabeza no están provocados por el virus, sino por la respuesta inmunitaria del cuerpo humano para luchar contra éste. Algo similar ocurre con la muerte, no es solo el coronavirus el que provoca el fallecimiento (a los parásitos no les suele interesar matar a sus hospedadores), sino que, en algunos casos, está también causado por una respuesta inmunitaria descontrolada (llamada “tormenta de citoquinas”) que puede provocar fallo multiorgánico. Aunque aún no se sabe cómo, el coronavirus puede desencadenar una inflamación desproporcionada que causa más daño que beneficio en el paciente.
Cuando el virus consigue desplazarse a los pulmones y el sistema inmunitario responde se produce la neumonía viral, la principal pesadilla de los profesionales sanitarios en esta pandemia. Esta neumonía puede provocar desde una dificultad respiratoria ligera hasta una verdadera asfixia por la imposibilidad de los pulmones para llevar el oxígeno a la sangre. El virus interfiere en este proceso al dañar a las células de los pulmones y causar una gran inflamación que encharca estos órganos, interfiriendo con su función de intercambio de gases.
Afortunadamente, en el 80% de los casos por COVID-19 la enfermedad es leve, hasta el punto de confundirse con gripes o resfriados. Sin embargo, un 15% de los pacientes muestra síntomas graves que requieren hospitalización y un 5% desarrolla síntomas muy graves que deben tratarse en unidades de cuidados intensivos.
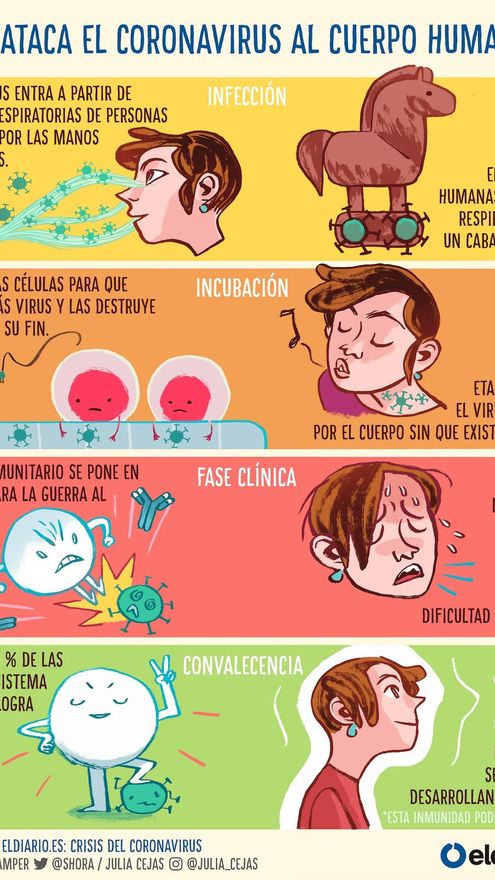
Convalecencia
Más del 95% de las personas se recuperan de COVID-19. Sus sistemas inmunitarios logran mantener a raya al coronavirus y destruirlo, produciendo anticuerpos específicos y células defensivas contra este. Los síntomas van poco a poco remitiendo durante alrededor de 1-2 semanas hasta que el cuerpo vuelve a la total normalidad. Durante esta etapa también se ha detectado la liberación de virus por las mucosas respiratorias, aunque en baja cantidad.
Los pacientes que pasan la enfermedad se vuelven inmunes, aunque no podemos precisar aún por cuánto tiempo. Existe la posibilidad de que esta inmunidad sea temporal y que dure de meses a años. Este detalle es clave y decisivo para el futuro de la pandemia. Si, efectivamente, la inmunidad tiene fecha de caducidad, existe la posibilidad de que el coronavirus nos acompañe cíclicamente en epidemias durante varios años, a no ser que una vacuna nos libre del virus que ha puesto patas arriba al mundo tal y como lo conocemos.





29